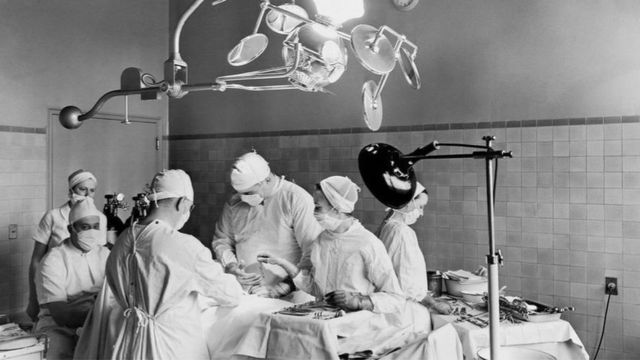
لم يكن الثاني من سبتمبر/أيلول 1952 يوما عاديا، في المستشفى الجامعي بمدينة مينيابوليس في ولاية مينيسوتا الأمريكية. فقد كان يشكل موعد جراحة مقررة لطفلة واهنة تُدعى جاكلين جونسون، أُبلِغَ والداها بأنها ستواجه خطر الموت خلال أشهر معدودات، لو لم يُعالج الثقب الذي تعاني منه بين الأُذينيْن الأيمن والأيسر في قلبها.
ولعل ذلك ما حدا بوالديْ جاكلين إلى الموافقة على خضوعها لهذه الجراحة التي اتبع فيها أسلوب تجريبي، دون حصولهما على أي ضمان يكفل خروج طفلتهما، من غرفة العمليات على قيد الحياة.
اعتمد ذلك الأسلوب التجريبي على خفض درجة حرارة الطفلة، إلى 28 درجة فهرنهايت تحت الصفر، أي بواقع 9 درجات أقل من المعدل الطبيعي، حتى تتباطأ نبضات قلبها. وتمت عملية التبريد هذه، من خلال وضع جاكلين بعد تخديرها، في بطانيات مُدعمة بشبكة من الأنابيب. وتم ربط نهايات أطراف تلك البطانيات بأشرطة، قبل تعريضها لتيار من الماء البارد، ومراقبة درجة حرارة الطفلة الموضوعة بداخلها، وهي تنخفض تدريجيا.
ومن الوجهة النظرية، وبناء على تجارب كانت قد أُجريت قبل ذلك على الحيوانات، كان من شأن خفض درجة الحرارة على تلك الشاكلة، تقليص الكميات التي تحتاجها جاكلين إلى الأكسجين، ومن ثم منح الجراح جون لويس وقتا كافيا، لشق الصدر، وتحديد موضع العيب الخلقي في القلب، ورتق الثقب ثم تقطيب الجروح الناجمة عن ذلك التدخل الجراحي، وإغلاقها تماما.
فخفض درجة حرارة الجسم إلى هذا المستوى، يجعل لدى لويس ست دقائق للقيام بعمله، وهو ما يزيد بواقع دقيقتيْن، عما يُتاح له في الأحوال العادية. لكن أي تأخر عن إكمال الجراحة في غضون هذه الدقائق الست، كان سيؤدي إلى معاناة دماغ جاكلين وأجهزتها الحيوية الأخرى من نقص الأكسجين، ما سيفضي إما إلى وفاتها أو على الأقل إصابتها بتلف دماغي بالغ.
يقول البرفيسور بول يتزو، أستاذ الجراحة في مستشفى جامعة مينيسوتا، إن التدخل الجراحي الذي قام به لويس عام 1952، مثّل "أحدث ما كان قد توصل إليه العلم في ذلك الوقت".
ويضيف يتزو، الذي يشرف على مختبر شهير عالميا لأبحاث القلب يقع في هذا المستشفى تحت ثلاثة طوابق بالتحديد من غرفة العمليات التي أُدخلت إليها جاكلين قبل نحو 70 عاما، بالقول: "هناك قصص في التاريخ عن أشخاص غرقوا في ماء بارد، وتسنى إنعاشهم من جديد بعد ساعات من ذلك، لذا كان الأطباء يعلمون أن الخفض الشديد لدرجة الحرارة، يمكن أن يكون ذا فوائد وقائية".
اكتشف الأطباء أن تعريض الجسد لبرودة شديدة بقدر يكفي لوضعه في حالة سبات، يعني حصولهم على وقت أطول خلال العمليات الجراحية
وإذا عدنا إلى مراحل العملية التي خضعت لها الطفلة جاكلين في عام 1952؛ سنجد أن حساب الدقائق الست المتاحة للجراح لويس فيها، بدأ عندما قام بربط الأوردة والشرايين الرئيسية المتصلة بقلبها، إثر شقه لصدرها. بعد ذلك بدأ التعامل مع القلب نفسه، الذي كان يواصل النبض بوتيرة بطيئة. وبفضل عدم وجود دماء، كان من السهل على الطبيب، تحديد موضع الثقب الذي تعاني منه مريضته الواهنة. ثم تولى خياطته لإغلاقه، وتأكد من إحكام ذلك عبر حقنه بمحلول ملحي. بعدها، أغلق لويس الشق الذي كان قد أحدثه في جدار القلب، وأرخى الأربطة والضمادات قليلا، وأكمل الجراحة.
بعد ذلك، نُقِلت الطفلة إلى مغطس مليء بالماء الدافئ، كان في واقع الأمر حوضا يُستخدم معلفا للماشية. وبالتدريج، عاد جسد جاكلين إلى حالته الطبيعية. وبعد 11 يوما فحسب، سُمِح لها بمغادرة المستشفى، بعدما تغيرت حياتها تماما.
قبل تلك الجراحة التجريبية؛ كانت الإصابة بثقب في القلب، تبدو بمثابة حكم بالإعدام. ففي واقع الأمر، كان إجراء جراحة في القلب، أمرا خارجا عن قدرة الكثير من الجراحين. فقبل حلول عقد الخمسينيات من القرن الماضي، كانت الجراحات الناجحة التي تُجرى في القلب، تقتصر على تلك التي تتضمن استخراج شظايا الطلقات النارية، أو خياطة الجروح الناجمة عن الإصابة بهذه الطلقات، أو عن التعرض لطعنات بالسلاح الأبيض.
ورغم أن الجراحين الميدانيين، ممن رافقوا الجيوش خلال الحرب العالمية الثانية، ابتكروا أثناء تلك الفترة الكثير من الأساليب الجديدة المرتبطة بهذا النوع من الجراحات، فإنهم كانوا مضطرين للقيام بتدخلاتهم الجراحية، والقلب لا يزال ينبض بوتيرته المعتادة، ما يجعله يضخ الدم بالشكل المعهود خلال الجراحة. وأدى ذلك إلى تقليص ما كان متاحا للجراحين من خيارات، خلال العمليات الجراحية، التي كانت تكتسي لذاك السبب أيضا، بطابع فوضوي، وتشهد في غالب الأحيان، فقدان المريض لقدر كبير من الدماء.
ورغم أن اللجوء إلى أسلوب خفض درجة حرارة الجسم خلال جراحات القلب، أسهم في إنقاذ أرواح آلاف الصغار؛ فإن الوقت القصير الذي أتاحه ذلك الأسلوب للجراحين، كان يعني اقتصار العمليات، التي يمكنهم إجراؤها بفضله، على تدخلات بسيطة ومباشرة نسبيا. لذا، كان الأطباء بحاجة إلى طرق، تُمَكِنهم من عزل القلب، وجعله يواصل ضخ الدم المُحمل بالأوكسجين (المؤكسد)، ما يمنحهم وقتا أطول لإجراء عملياتهم الجراحية.
وحُلَت هذه المشكلة على يد والتون ليليهاي، وهو جراح كان قد سبق له مساعدة جون لويس في جراحاته. وجُسِّد هذا الحل، عبر عملية عُدَت إحدى أكثر الجراحات الاستثنائية التي تنطوي على خطورة، في تاريخ الجراحة برمته.
فقد اقترح ليليهاي الاستعانة بشخص "يتبرع" بأن يساعد على إبقاء المريض على قيد الحياة خلال الجراحة. ويتم ذلك من خلال الربط بينهما بأنبوب، يمر عبره الدم المؤكسد من "المتبرع" إلى الشخص الخاضع للتدخل الجراحي، على أن يعود إليه في المقابل الدم الخالي من الأوكسجين، المعروف بـ "الدم الوريدي". لكن هذه العملية، التي أطلق ليليهاي عليها اسم "الدورة الدموية المتبادلة" والتي كانت تستلزم أن يكون المتبرع والخاضع للعملية من فصيلة دم واحدة، لم تلق ترحيبا من جانب الجراحين، الذين تخوفوا من أن حدوث أي مشكلة خلالها، من قبيل حدوث فقاعة من الهواء في الأنبوب الواصل بين طرفيْها، قد يودي بحياة الاثنين.
قبل أن يتقن الجراحون الأساليب التي جعلت بوسعهم إجراء جراحات في القلب مع تقليل نبضاته إلى أقل حد ممكن؛ كانت المعاناة من مشكلات صحية مثل الإصابة بثقب في القلب، تشكل على الأغلب حكما على المريض بالإعدام
ويقول البروفسور بول يتزو: "كانت هناك مجموعة من المخاوف الأخلاقية، التي تشوب اللجوء إلى هذا الأسلوب. فقد كانت الجراحة التي يُستخدم فيها هي الوحيدة، التي يمكن أن تكون فيها نسبة الوفيات 200 في المئة. كما كان هناك الكثير من رافضي تلك الطريقة، ممن اعتقدوا أن ليليهاي مجنون. لذا كانت الشجاعة التي تحلى بها الجراحون لاتباع ذلك الأسلوب، وأبداها المرضى للموافقة على الخضوع له، جديرة بالملاحظة".
وهكذا أعطى أوين وانغنستين، المسؤول عن القسم الذي كان يعمل فيه ليليهاي، الضوء الأخضر للمضي قدما على طريق تجربة هذا الأسلوب. وحُدِدَت لذلك الساعة السادسة من صباح السادس والعشرين من مارس/آذار 1954، عندما أُدخِل رضيع لم يتجاوز عمره عاما واحدا ووالده إلى غرفة العمليات. خُدر الاثنان وتم توصيل أنبوب بين ساق الأب وصدر الابن، عبر مضخة تُستخدم عادة في مصانع المواد الغذائية، لنقل مواد مثل المايونيز.
رغم نجاح الجراحة، فارق الرضيع الحياة بعد أيام قليلة جراء إصابته بالتهاب رئوي. لكن المريض التالي، وكان طفلا في الثالثة من عمره هذه المرة، لم يواجه هذا المصير المأساوي، بل ظل على قيد الحياة، حتى توفي وهو في السابعة والستين من عمره. وقد أوصى هذا الرجل بأن يُعاد جثمانه بعد الوفاة إلى جامعة مينيسوتا، ما أتاح ليتزو الفرصة لفحص قلبه، بل ورؤية بقايا الغرز الجراحية، التي أحدثها ليليهاي قبل ذلك بعقود.
وقد أجرى والتون ليليهاي جراحات لـ 45 طفلا آخر بالأسلوب نفسه، نجح منها 28. ورغم الحزن الكبير الذي شعر به فريق الجراحين، بسبب من فقدوا حياتهم من الصغار، فإن ما خفف عنهم، تمثل في حقيقة أن هؤلاء الأطفال جميعا، كانوا سيموتون على الأغلب، إذا لم يخضعوا لذلك التدخل الجراحي.
وتقول طبيبة القلب وعضو الكلية الملكية للجراحين في إنجلترا فرح باتي: "واجه هؤلاء الأطباء موقفا لا خيارات ناجحة فيه. فقد كان الأطفال يموتون. لا بد أنها كانت مسؤولية هائلة، تحتاج لأن تكون مستعدا لتحملها وراغبا في ذلك".
ومع تزايد المخاوف بشأن سلامة "المتبرعين"، نشأت هناك حاجة، لإيجاد طريقة أقل خطورة، لأكسدة الدم خارجيا وضخه في جسم المريض خلال إجراء الجراحة له. وهو ما يدفعنا للإشارة إلى الدور الريادي الذي اضطلع به جراح يُدعى جون غيبِن منذ ثلاثينيات القرن الماضي، على صعيد ابتكار ما بات يُعرف بجهاز القلب والرئتين، أو "المجازة القلبية الرئوية".
وتقول باتي إن جراحة القلب بشكلها الحديث لم تكن لتظهر، دون اختراع هذا الجهاز "الذي يشكل العماد الرئيسي للجراحات التي نجريها" على هذا الصعيد.
وفي مايو/أيار 1953، أغلق غيبِن ثقبا في قلب فتاة في الثامنة عشرة من عمرها، من خلال جراحة استخدام فيها ذلك الجهاز، الذي أبقى قلبها ينبض طوال 26 دقيقة. لكن نتائج استخدام تلك "المجازة القلبية الرئوية" - التي كان الجهاز الواحد منها في حجم المُجمد متوسط الحجم – لم تكن مضمونة على الدوام.
فقد أدى تدفق الدم بكميات أكبر من اللازم عليها، إلى انفجارها خلال الجراحة. وبعدما فشلت الجراحات الثلاث التي أجراها غيبِن بعد ذلك بنفس الأسلوب، قرر الرجل التوقف عن اتباعه.
شهدت فترة الحرب العالمية الثانية تطوير العديد من الأساليب الخاصة بعلاج الجروح التي تصيب القلب
وفي السنوات التالية، تواصلت جهود تطوير "المجازات القلبية الرئوية"، على يد أطباء من بينهم ليليهاي، تعاونوا مع مجموعة من المهندسين، لتحسين كفاءة تلك الأجهزة، حتى أصبحت أكثر كفاءة وأمانا.
كما ساعد ليليهاي على تطوير أولى الأجهزة التي استُخْدِمَت لتنظيم ضربات القلب. وكانت هذه الأجهزة تُثَبَت في أغلب الأحيان للمرضى الصغار، بعد إجراء العمليات الجراحية لهم، لضمان انتظام نبضات قلوبهم، وذلك بعد تعديلها بشكل خاص، للحيلولة دون أن يعبث بها الأطفال.
وفي عام 1955، ذُلِلَت عقبة أخرى على طريق إجراء جراحات ناجحة في القلب، بعدما اكتشف الجراح البريطاني دينيس ميلروز طريقة لإيقاف القلب مؤقتا، باستخدام جرعة من كلوريد البوتاسيوم، على أن يُعاد إنعاشه عبر تعريض المريض لصدمة كهربائية. حينذاك، أصبح بمقدور جراحي القلب – وللمرة الأولى – أن يجروا جراحاتهم، وهو متوقف عن النبض.
وبفضل كل هذه الابتكارات، طرأت تحولات كبيرة على جراحات القلب. ما أدى إلى أن يجتاز الغالبية العظمى من المرضى في مختلف أنحاء العالم، وبنجاح جراحات رئيسية أُجريت لهم على هذا الصعيد، بحلول نهاية عقد الخمسينيات من القرن العشرين.
وتُشبّه باتي، التي تُجري الآن في المعتاد أربع جراحات قلب أسبوعيا، هذه العمليات الجراحية برقصات باليه، يشارك فيها عشرات الأشخاص، من جراحين وأعضاء فرق تمريض وأطباء تخدير، بجانب خبراء تشغيل أجهزة القلب والرئتيْن.
اللافت أن بعض العمليات الجراحية التي تُجرى الآن، لا تزال تشبه – وعلى نحو لافت - تلك الجراحة التي أدت قبل عقود، لإنقاذ حياة جاكلين جونسون.
فلا يزال أسلوب خفض درجة حرارة جسم المريض، يُستخدم في التدخلات الجراحية الرامية لإصلاح مشكلات الشريان الأورطي، وهو الشريان الرئيسي الذي يخرج من القلب.
وتشرح باتي الطريقة المتبعة في هذا الشأن حاليا بالقول: "توضع أكياس ثلج على رأس المريض وقلبه، ونُخرج الدم من الجسم، دون أن نعيده له، ما يعني أنه لن يكون لدى الخاضع للجراحة أي دورة دموية من الأصل، ما يجعله يبدو لك في هذه الحالة، وكأنه لم يعد على قيد الحياة من الأصل".
وبفضل هذه الطريقة، يصبح أمام الجراحين 30 دقيقة كاملة، قبل أن يصبحوا بحاجة، لأن تُستأنف الدورة الدموية من جديد، في جسد المريض.
وتروي باتي كواليس هذه الجراحات بالقول: "يتعين عليك خلالها العمل بسرعة بالغة ولكن بدقة أيضا، لأنك لن تستطيع الوصول إلى هذه المنطقة (التي تعالجها في قلب المريض)" بمجرد عودة الدورة الدموية إلى طبيعتها. وتضيف قائلة: "هذه هي اللحظات التي يسود فيها السكون غرفة العمليات؛ ذلك هو الوقت الذي تحتاج فيه لأن تكون بكامل تركيزك، ولأن يعلم كل شخص في هذه الغرفة، ما الذي يتعين عليه فعله".
ورغم كل التطورات التي شهدتها جراحة القلب على مدار الأعوام السبعين الماضية في النهاية، فمن المستبعد أن تصبح عمليات "القلب المفتوح" أمرا روتينيا أو معتادا في أي وقت من الأوقات. وحتى الآن تشعر باتي – كما تقول – بالحماسة عندما "أنظر إلى قلب مريض ما، أو أحمله بين يديْ". وتضيف بالقول: "إنه لشرف عظيم..كما أنه لشعور رائع يساور المرء حقا، عندما يعود قلب المريض للخفقان، حينما تنتهي الجراحة".
المصدر






 رد مع اقتباس
رد مع اقتباس